脊椎とは
頸椎
- 頭部の支持
- 回旋と前後屈
- 脊髄の保護
頸椎は脊椎の最も上部に位置し、頭部を支える役割を持っています。頸椎は7つの骨(C1〜C7)から構成されており、他の脊椎部分に比べて小さく、可動性が非常に高いのが特徴です。特に、C1(環椎)とC2(軸椎)は、頭部の回転運動に重要な役割を果たします。中位以下の頸椎は回旋より前後屈の役割をもっており頭部の運動を支えます。
胸椎
- 体幹の保持
- 胸部内臓の保護
胸椎は12個の椎骨(T1〜T12)から構成され、脊椎の中央部分を形成しています。胸椎は肋骨とともに胸郭を形成しており、他の脊椎部分に比べて可動性は制限されていますが、その分安定性が高く、胸部の重要臓器(心臓・肺・気管など)を保護する役割を持っています。
腰椎
- まさに体の要
- 骨盤との連動に加えて高度な可動性を持つ
腰椎は脊椎の下部に位置し、5つの椎骨(L1〜L5)で構成されています。腰椎は他の脊椎部分と比較して大きく、強固かつ可動性に富んでいます。体幹を支える役割をもつため、主に前後屈で高度な可動性を有しており、骨盤との連携運動をすることで姿勢・運動を安定させます。
仙椎・尾椎
おもに骨盤の後方支持組織です。
脊椎アライメント
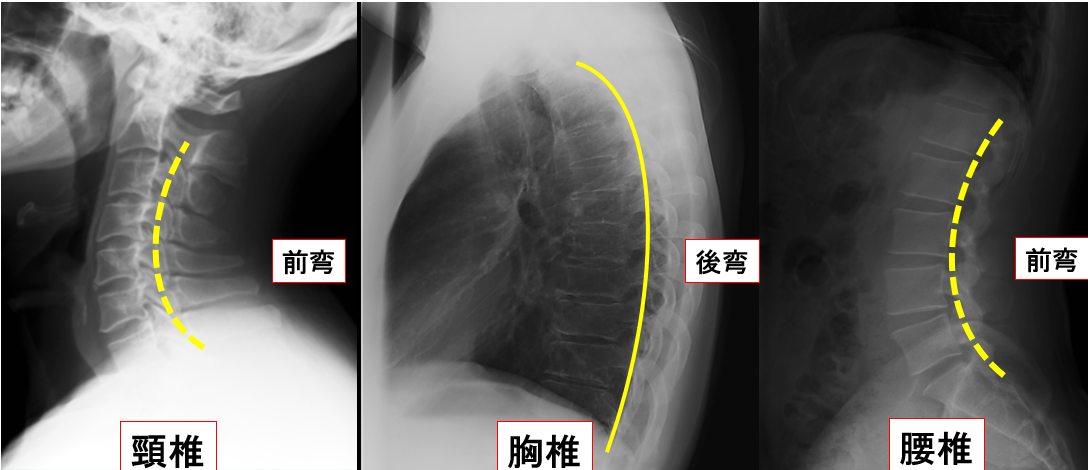
脊椎は腰椎-頸椎まで計24個の骨で形成され、それぞれの部位でバランスを保っています。
一般的に、
頸椎 30°前弯
胸椎 20°後弯
腰椎 20-40°前弯
骨盤 20°前傾
とされておりこれらのS字状のカーブで体幹が形成されています。
このバランスが崩れると腰痛や頚部痛を引き起こします。
また、高齢者では、骨盤の傾きと腰椎の前弯の程度で脊柱変形の程度を評価し、難治性のバランス不良がある際には手術を検討します。
解剖について
脊髄
脊髄とは延髄から末梢の神経組織の集合体を指し、頸椎レベルを頚髄・胸椎レベルを胸髄と呼びます。胸椎の下部から腰椎にかけて脊髄は馬尾(馬のしっぽのような房状の形状)に変化します。また、感覚や運動を末梢へ伝達し受け取るため脊髄はそれぞれ神経根を分岐します。
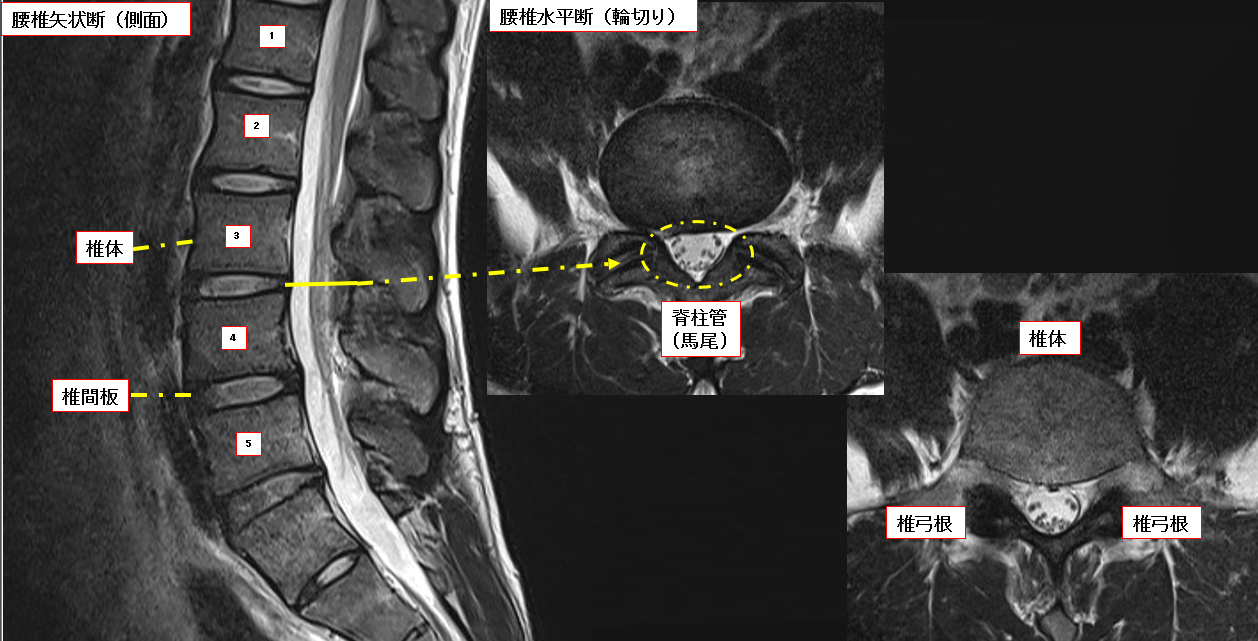
馬尾
上位腰椎レベルで脊髄は馬尾に変化します。主に腰椎レベルの脊髄を指しており、可動性が高い分、重篤な障害は少ないものの、多くの人が馬尾由来に神経症状を有しています(間欠跛行)。
神経根
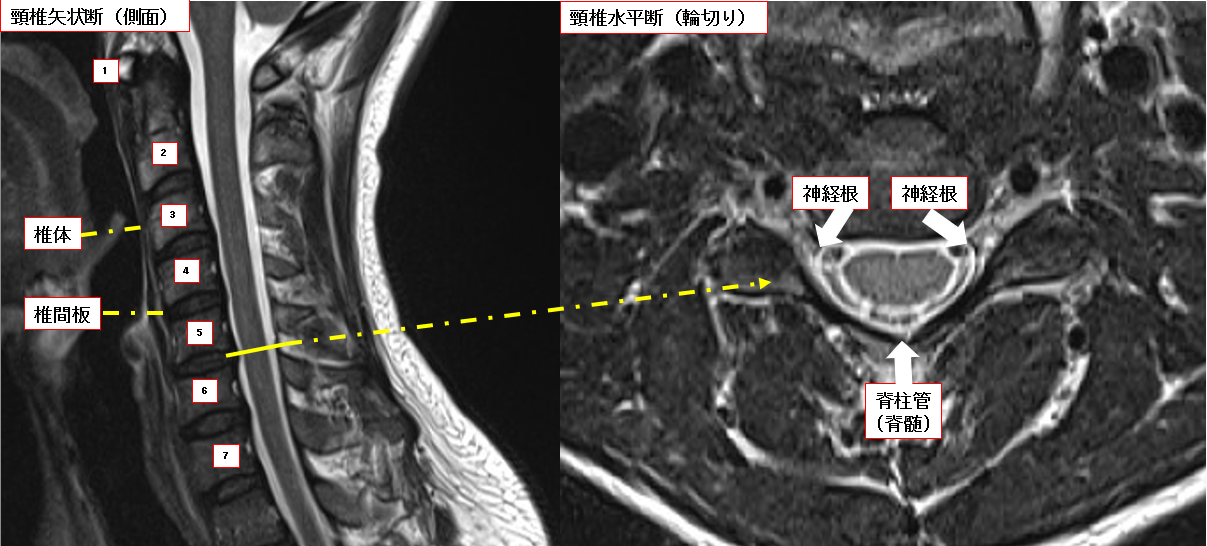
頸椎-腰椎にかけてそれぞれ末梢の運動伝達や感覚需要のため枝を分岐します。これを神経根と呼び、それぞれの枝が、固有の筋肉や知覚(デルマトーム)・反射を支配しており症状から障害神経を同定します。
脊柱管
椎体・椎弓根・椎弓で形成される輪状の空洞でこの中を脊髄が走行します。
後方には黄色靭帯・前方には椎間板があります。
椎体
脊椎の支持性の多くを担う組織、主に脊椎の前方の支持性を保ちます。
レントゲンでよく見える四角形の形をしており、椎間板・前/後縦靭帯によって連結されています。脊椎の骨折で最も折れることが多く、骨折の変形による脊柱変形を起こすことがあります。
椎間板
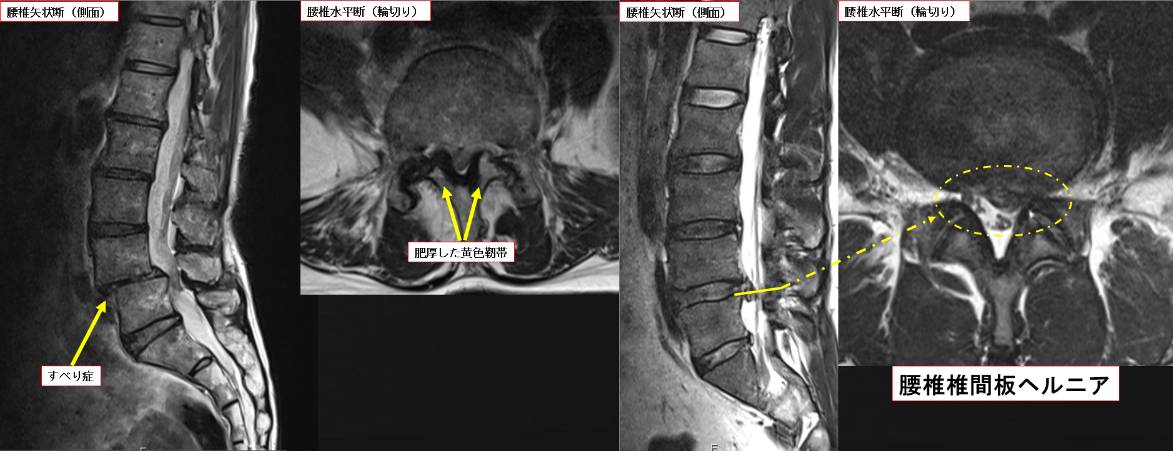
椎体と椎体の間の組織で弾性にとみ脊椎の前方の支持性を保ちます。椎間板は内部の髄核と外部の線維輪で形成され、髄核が脊柱管へ突出することを椎間板ヘルニアといいます。
また、加齢や運動負荷によって弾性が失われると狭小化し、脊柱変形やすべり症・脊柱管狭窄・椎間孔部狭窄などの原因となります。
黄色靭帯
脊柱管後方の支持組織であり、加齢によって変性が進行すると硬く肥厚し神経を圧迫します。特に腰椎レベルでの腰部脊柱管狭窄症は黄色靭帯の変性と肥厚が原因で発症し、間欠跛行を呈します。
椎弓根
椎体と椎弓の外側をむすぶ管状の骨を指し、脊椎手術でのスクリュー挿入の際の固定性に大きく寄与しています。
前/後縦靭帯
椎体の前方と後方にある靭帯組織で、時に原因不明の骨化を起こすことがあり脊柱管狭窄や脊椎可動域制限の原因になります。
症状について
ひとえに神経症状と言っても多彩であり、おおまかに3つに分類できます。神経の圧迫の部位・高位(頸椎・胸椎レベル)である程度出現する症状は決まりますが、一様ではなく、症状が進行するとそれぞれの症状が入り混じることが多くあります。
神経根症状
脊髄から分岐した枝の部分で圧迫がおこると出現します。いわゆる坐骨神経痛とは坐骨神経領域に発生した神経痕症状を指します。
- 上肢or下肢の痛み
- 上肢or下肢のしびれや感覚異常
- 筋力低下
- 反射の低下など
馬尾症状
腰椎レベルの脊柱管での馬尾神経が圧迫された時に発生し、腰部脊柱管狭窄症の初期から出現する症状とされています。
- 間欠性跛行:安静時には無症状である反面、姿勢保持や歩行などの負荷がかかると出現する症状で、腰椎・下肢痛など多彩な症状が出現します。安静時は無症状のため、“歩いていると下肢の痛みがある→少し休む(前かがみで止まる・ベンチに座る)と改善する→また歩くと下肢の痛みがでる”を繰り返し徐々に進行します。その他、自転車ならばいくらでも乗れるのに歩くときついという方が多くいます。
- しびれや感覚の喪失
- 性機能障害
- 膀胱直腸障害など
脊髄症状
頸椎・胸椎レベルの神経の圧迫の際に出現します。脊髄は、中枢神経系の一部であるため基本的に重度の症状が出現し、早期手術による神経の圧迫の解除が必要とされています。
- 上下肢の巧緻運動障害:一見、麻痺やこわばりのようですが、細かい運動ができなくなり、同じ動作を続けて行うことができなくなります。
- 歩行障害(痙性歩行)
- 膀胱・直腸機能障害:陰部神経の麻痺で排尿・排便の制御ができなくなり、残尿・尿失禁からはじまり 最終的に肛門括約筋が完全弛緩します。緊急性の高い麻痺とされています。
- 深部反射の亢進・病的反射の出現など
神経の圧迫とは?
脊髄・馬尾は頸椎-腰椎に至る脊柱管の中を走行しており神経根が分岐して椎間孔を通って抹消に伸びます。おおまかに神経の圧迫とは脊柱管・椎間孔の神経の通り道が狭くなることを指します。
- 椎間板ヘルニア
脊柱管の腹側(前方)から髄核が突出し神経を圧迫します。 - 脊柱管狭窄症
加齢変性によっておこる脊柱管の周囲組織の変性で、おもに背側(後方)の黄色靭帯の変性肥厚が原因で神経が圧迫されます。
治療について
保存治療
リハビリテーション
体幹筋力の増強と骨盤周囲筋(股関節)の可動性の向上・肩甲骨周囲/胸郭の可動性の向上などアプローチ方法は様々で、障害に応じて適切に行われます。特に体幹筋力の向上は予防の効果にも優れており、強く推奨されています。
薬物治療
主に「神経障害性疼痛」に対する使用の適応を持つ薬剤を使用します。同薬剤はめまいや吐き気・眠気・むくみや体重増加などの副作用がみられることがあり、こまめに内服量を調整することで安全に使用します。
ブロック治療
ブロックは主に神経根ブロックと硬膜外ブロックの2種類に大別されます。
- 硬膜外ブロック
腰部と仙骨の2種類の投与方法があり、脊柱管と硬膜の隙間(硬膜外腔)に局所麻酔とステロイドを注入することで症状の改善を図ります。 - 神経根ブロック
身体症状から障害神経(第〇腰椎神経根など)を推察し、X線透視で確認し、椎間孔が外に出たところをブロックします。神経と針が接触すると痛みが誘発され、その症状が普段を症状と同様であることを確認(再現痛)し、局所麻酔とステロイドを注入します。疼痛を伴う検査ですが、治療効果も高く、障害診断の高位診断としても非常に大切です。
その他に、椎間板・椎間関節・仙腸関節ブロックやその他のブロックも超音波ガイド下ににハイドロリリースとして行われることもあります。
脊椎手術
脊椎の手術は保存治療に抵抗する腰痛・下肢痛・しびれがある際に施行され、緊急性の高い麻痺が発生している際には緊急手術を行うことがあります。
そのため、脊椎手術の絶対的な適応は非常に狭く、多くの病態は相対的な手術適応とされています。
また、脊椎手術の治療成績の評価は様々ですが、患者立脚型のアンケート(術前後の症状の程度や生活の質を患者自身が評価したもの)では手術効果は約70点(諸説あります)とされています。つまり、術前の神経症状(特にしびれ)がすべてなくなることは少ないものの、多くの方が満足できる手術効果は得られています。さらに、脊椎手術は年間約15万件程度実施されており、合併症発生率は約6%程度で全身合併症(軽症含む)は2%以下です。
そのため、「怖い」「合併症が多い」「手術してもよくならない」などの理由から手術を避ける人もいますが、適切な治療成績をしった上で手術を受けるか判断するべきと考えます(手術が絶対的に正しいわけではありません)。
最終的に手術をうける・うけないと決めるのは本人次第ですが、
- 現在の生活でやりたいことはできているか?(満足しているか?)
大げさに言うと、軽症のスポーツ選手(ハイパフォーマンスが出せない)・高度なしびれのため歩行困難であるが車いす生活で十分な人はどちらも相対的な手術適応に含まれます。したがって、双方ともに手術の適応になるし保存治療の適応にもなります。そのため、やりたいことができているか?・できていないならばそれは手術をしてでもやりたいか?がすなわち、本人が生活になにを望むかが手術を選択する上で極めて大切であると考えます。 - 現在の症状が5年後のさらに悪化した際の生活を考えているか?
多くはないものの、脊椎の手術では進行予防という観点で手術を行うことがあります(頸椎など)。また、手術適応となる高度な脊髄の圧迫がある場合、保存治療は効果が乏しいことが多く、手術をためらうことで身体の老化が進み、さらに症状が進行すると手術成績の低下や手術法の選択肢の減少などを招くことがあります。そのため、現在は比較的軽症であっても将来的な悪化を懸念して手術を選択することは間違っていないと言えます。
もちろん、脊髄の圧迫が高度であっても保存治療で完全寛解する人もいるため十分に相談が必要です。
上記の01・02を検討した上で適切な手術を考えることが大切であると思っています。
方法について
脊椎手術は固定術と除圧(減圧)術に大別され、それぞれを使い分けることで適切な手術を実施しています。
除圧術
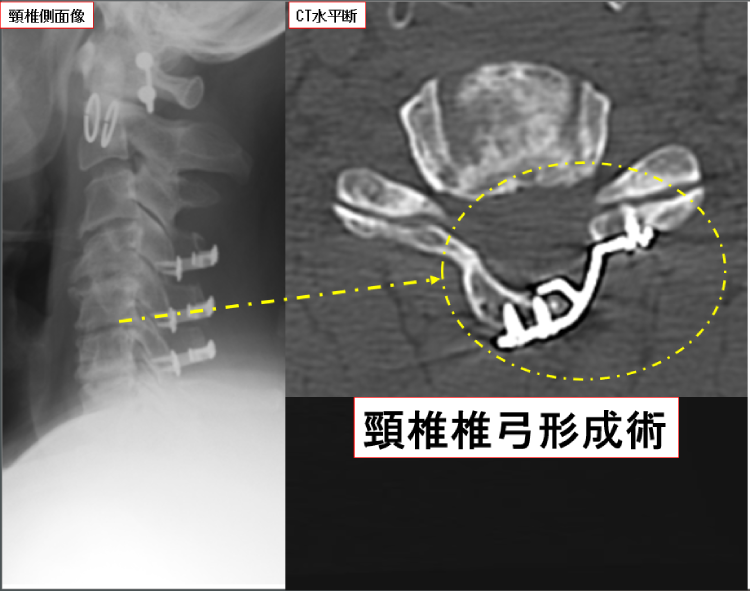
神経圧迫の原因になっている組織を切除することで神経の通り道(脊柱管)の広さを元通りに戻します。基本的にはインプラントを用いずに手術を行います。主に神経の背側の操作を行い、椎弓(骨)をけずり、次に黄色靭帯を切除することで神経の外周を確認、ヘルニアがある場合は神経の裏の椎間板を切開しヘルニアと摘出します。
固定術
脊柱の不安定性がある場合や変形が強い場合に施行され、椎間板や椎弓根・椎体にチタン製のインプラントを挿入します。脊髄分野での固定術は様々ですが、広く行われているのは後方固定術・椎体間固定術があります。
近年では固定術の手術材料や手技の発展が著しく、固定術をより安全で正確に行えるようになってきています。特に、固定術の分野での低侵襲手術(MIST:安全かつ身体ダメージを最小にするために開発された手術:MIST学会)の発展が目覚ましく、合併症の多い方や高齢の方でも安全に手術をすることができるようになってきています。
後方固定術
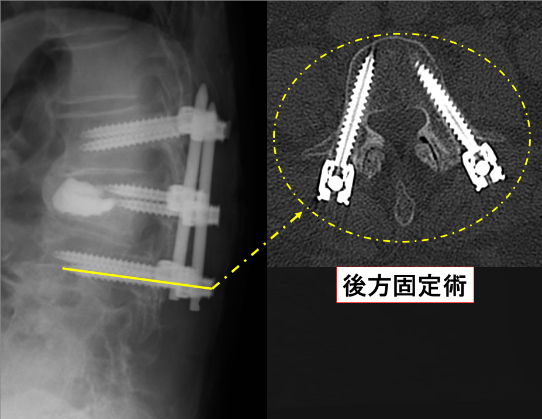
スクリューとロッドも用いた固定術で、各骨に2本ずつのスクリューを挿入し、ロッドで固定する手技です。
主に骨折の手術などで用いられる手術方法で、経皮・経筋膜的にスクリューを挿入することで身体への侵襲を低減化しており、特に高齢者や癌の脊椎転移などの手術で有効な方法とされています。
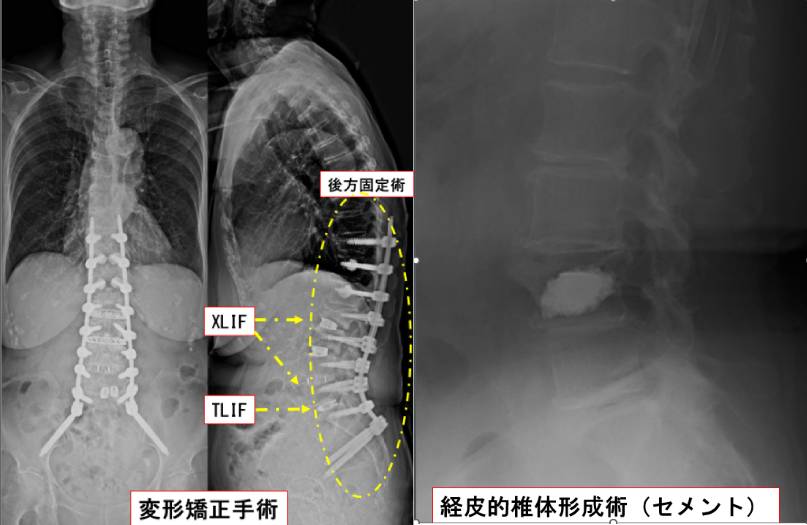
椎体間固定術
脊椎の変性疾患であるすべり症や分離症などの手術の際に用いられます。多くは脊椎の後方または側方から椎間板を郭清し椎体間へ人口骨を挿入することで強固な固定性が得られます。〇LIF(T・P・X・O)とよばれ、脊椎固定手術手技の根幹をなします。
また様々な後方固定や椎体間固定術を組み合わせる事で脊椎変形の手術を安全かつ低侵襲に行っています。
内視鏡手術
特殊なデバイスをもちいて手術部位にカメラを挿入することでモニター越しに手術をおこないます。そのため、手術部位はモニター・手術器具が使用できるスペースがあればよいため手術侵襲を大幅に軽減させます。除圧や髄核摘出(ヘルニア手術)の手術で主に行われています。
経皮的椎体形成術
医療用のセメントを用いた手術で骨粗鬆症性椎体骨折の多くに施行される手術です。
骨折によって発生したスペースにセメントを注入することで骨折を安定化させます。
手術時間は30分程度で極めて低侵襲に手術が可能です。
